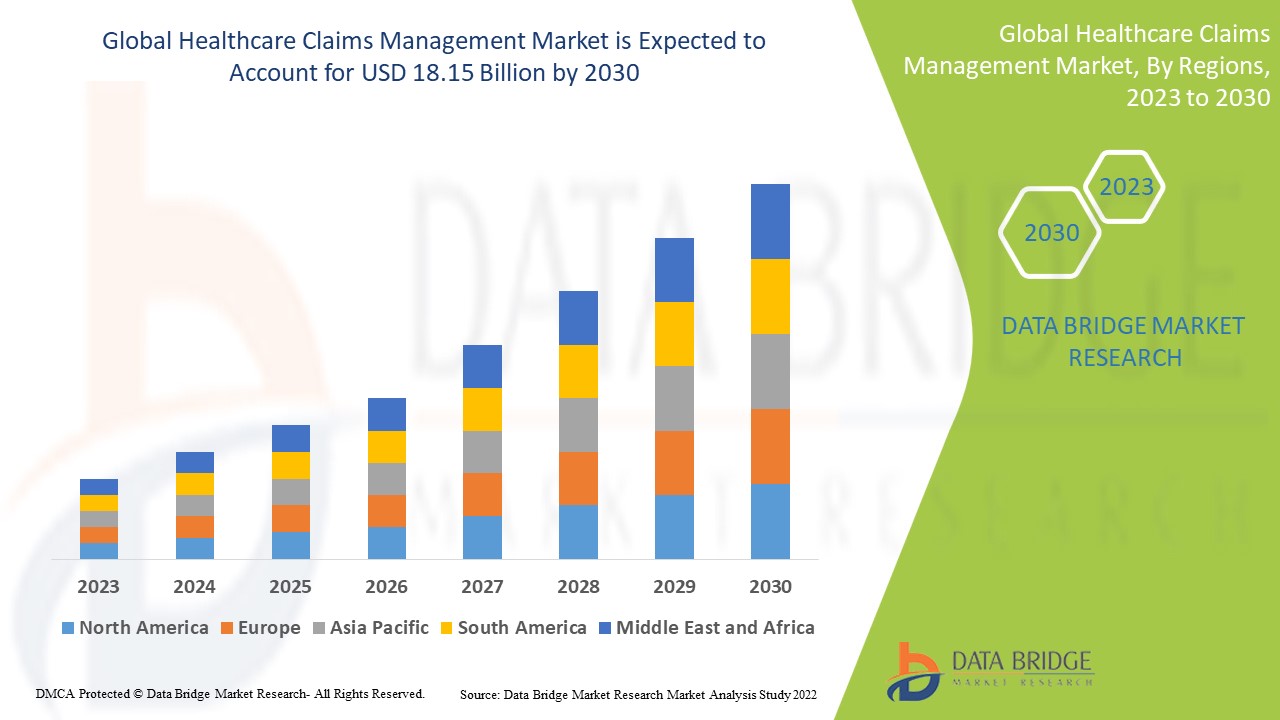
Global Healthcare Claims Management Market
Tamanho do mercado em biliões de dólares
CAGR :
% 
 USD
12.29 Billion
USD
18.15 Billion
2022
2030
USD
12.29 Billion
USD
18.15 Billion
2022
2030
| 2023 –2030 | |
| USD 12.29 Billion | |
| USD 18.15 Billion | |
|
|
|
|
Mercado global de gerenciamento de reivindicações de assistência médica, por tipo (soluções integradas, soluções autônomas), componente (serviços, software), modo de entrega (modo de entrega no local, modo de entrega baseado em nuvem ), usuário final (pagadores de assistência médica , provedores de assistência médica, outros) – Tendências do setor e previsão até 2030.
Análise e tamanho do mercado de gerenciamento de reivindicações de assistência médica
O envelhecimento populacional é uma das principais razões para isso em muitos países: uma proporção crescente da população tem mais de 65 anos e a prevalência de doenças crônicas aumenta com o envelhecimento. Além disso, a economia do seguro saúde mudou. O custo médio per capita dos cuidados de saúde em muitos países aumentou a uma taxa de crescimento anual composta de mais de 4%. Os planos de saúde foram inicialmente concebidos para cobrir o custo do tratamento de pacientes com doenças graves e agudas ou lesões traumáticas, mas agora cobrem com mais frequência os riscos (e custos) previsíveis associados a doenças crônicas. Além disso, os avanços na qualidade da assistência médica (por exemplo, tratamentos inovadores como a terapia genética) frequentemente resultam em melhores resultados, mas frequentemente aumentam os custos da assistência médica.
A Data Bridge Market Research analisa que o mercado de gerenciamento de reivindicações de assistência médica, que era de US$ 12,29 bilhões em 2022, deve atingir US$ 18,15 bilhões até 2030, com um CAGR de 5,0% durante o período previsto de 2023 a 2030. Além dos insights sobre cenários de mercado, como valor de mercado, taxa de crescimento, segmentação, cobertura geográfica e principais participantes, os relatórios de mercado selecionados pela Data Bridge Market Research também incluem análises aprofundadas de especialistas, epidemiologia de pacientes, análise de pipeline, análise de preços e estrutura regulatória.
Escopo e segmentação do mercado de gerenciamento de reivindicações de assistência médica
|
Métrica de Relatório |
Detalhes |
|
Período de previsão |
2023 a 2030 |
|
Ano base |
2022 |
|
Anos Históricos |
2021 (personalizável para 2015 - 2020) |
|
Unidades quantitativas |
Receita em bilhões de dólares americanos, volumes em unidades, preços em dólares americanos |
|
Segmentos abrangidos |
Tipo (soluções integradas, soluções autônomas), componente (serviços, software), modo de entrega (modo de entrega local, modo de entrega baseado em nuvem), usuário final (pagadores de assistência médica, provedores de assistência médica, outros) |
|
Países abrangidos |
EUA, Canadá e México na América do Norte, Alemanha, França, Reino Unido, Holanda, Suíça, Bélgica, Rússia, Itália, Espanha, Turquia, Resto da Europa na Europa, China, Japão, Índia, Coreia do Sul, Cingapura, Malásia, Austrália, Tailândia, Indonésia, Filipinas, Resto da Ásia-Pacífico (APAC) na Ásia-Pacífico (APAC), Arábia Saudita, Emirados Árabes Unidos, África do Sul, Egito, Israel, Resto do Oriente Médio e África (MEA) como parte do Oriente Médio e África (MEA), Brasil, Argentina e Resto da América do Sul como parte da América do Sul |
|
Participantes do mercado cobertos |
Athenahealth (EUA), Plexis Healthcare Systems Inc. (EUA), Cognizant (EUA), Oracle (EUA), Allscripts Healthcare LLC (EUA), nThrive Revenue Systems, LLC (EUA), eClinicalWorks (EUA), Context Healthcare Inc. (EUA), Optum, Inc. (EUA), Mckesson Corporation (EUA), DST Systems (EUA), Ram Technologies Inc. (EUA), General Electric (EUA), Health Solutions Plus (HSP) (EUA), Conifer Health Solutions, LLC (EUA), Quest Diagnostics Incorporated (EUA), Gebbs Healthcare Solutions (Índia) e The SSI Group, LLC (EUA) |
|
Oportunidades de mercado |
|
Definição de Mercado
A gestão de sinistros de saúde é um processo que inclui tarefas como organizar, faturar, preencher, atualizar e processar sinistros médicos relacionados a diagnósticos, tratamentos e medicamentos de pacientes. Em outras palavras, é um software que gerencia sinistros médicos e processos de reembolso, permitindo cada vez mais que os provedores de saúde maximizem suas receitas por meio de uma gestão adequada de sinistros. É uma via de mão dupla entre pacientes, provedores de saúde, empresas de cobrança e seguradoras.
Dinâmica do mercado global de gestão de sinistros de assistência médica
Motoristas
- Preocupações crescentes sobre a privacidade dos dados
Apesar do crescimento esperado do mercado, há preocupações crescentes com a privacidade de dados. À medida que a tecnologia avança, tecnologias modernas, como nuvem, dispositivos móveis e bancos de dados de última geração, são cada vez mais utilizadas para gerenciar, armazenar e recuperar dados de sinistros. Esses fatores se combinam para tornar a segurança de dados de saúde uma preocupação constante para todo o setor. As regras e regulamentações que regem os dados de saúde estão em constante evolução para garantir que os pacientes tenham a proteção de dados que necessitam e merecem. Esses são alguns dos fatores que impulsionam o crescimento do mercado.
- Digitalização de software
Prestadores de serviços de saúde e consultórios médicos adotaram a digitalização em ritmo acelerado. Muitas informações sobre os pacientes que recebem atendimento diariamente estão sendo coletadas. Um sistema adequado é necessário para que os serviços de saúde organizem, gerenciem e executem seus planos com eficiência. O relatório "Erros Administrativos: Série Técnica sobre Cuidados Primários Mais Seguros 2016", publicado pela Organização Mundial da Saúde (OMS), estimou que cerca de 5% a 50% dos erros médicos na atenção primária são erros administrativos, o que reforça ainda mais a necessidade de digitalização. Como resultado, há uma necessidade crescente de softwares de faturamento médico.
Oportunidades
- Aumento de reivindicações duplicadas de seguros
O uso de software facilita a comunicação entre diversos domínios e subdomínios dos hospitais. O programa utiliza abordagens de ponta para garantir a interoperabilidade perfeita entre seguradoras e hospitais, ao mesmo tempo em que gerencia dados de pacientes e informações sobre seus tratamentos. Devido às reivindicações idênticas e à falta de transparência, as seguradoras rejeitam cerca de uma em cada cinco reivindicações. Assim, o uso de metodologias avançadas e a interoperabilidade entre esses domínios dos hospitais ajudarão a reduzir o número de reivindicações fraudulentas, impulsionando ainda mais o crescimento do mercado.
Restrições/Desafios
- Ameaça de crimes cibernéticos
As preocupações com a privacidade do histórico médico e de outras informações pessoais do paciente aumentaram em decorrência do aumento dos crimes cibernéticos nos últimos anos. O Procurador-Geral de Indiana relatou em 2015 que um ataque cibernético à empresa Medical Informatics Engineering, sediada em Indiana, comprometeu os dados de mais de quatro milhões de pacientes de 230 instituições (MIE). Malware, phishing, ataques Man in the Middle, trojans e outras ameaças cibernéticas crescentes estão entre as que limitam, em certa medida, a expansão do mercado.
Este relatório de mercado de gestão de sinistros na área da saúde fornece detalhes sobre novos desenvolvimentos, regulamentações comerciais, análise de importação e exportação, análise de produção, otimização da cadeia de valor, participação de mercado, impacto de participantes do mercado doméstico e local, análise de oportunidades em termos de bolsões de receita emergentes, mudanças nas regulamentações de mercado, análise estratégica de crescimento de mercado, tamanho do mercado, crescimento de categorias de mercado, nichos de aplicação e dominância, aprovações de produtos, lançamentos de produtos, expansões geográficas e inovações tecnológicas no mercado. Para obter mais informações sobre o mercado de gestão de sinistros na área da saúde, entre em contato com a Data Bridge Market Research para um Briefing de Analista. Nossa equipe ajudará você a tomar uma decisão de mercado informada para alcançar o crescimento do mercado.
Impacto da COVID-19 no mercado de gestão de sinistros de saúde
Espera-se que a pandemia da COVID-19 tenha um impacto significativo no crescimento do mercado. Desde o início da pandemia, houve uma enorme pressão sobre os desenvolvedores e provedores de software de gerenciamento de sinistros devido ao grande número de pessoas infectadas e internadas em hospitais. As recusas de sinistros também aumentaram como resultado da pandemia da COVID-19. A COVID-19 teve um impacto positivo no mercado. Durante a pandemia da COVID-19, o comprometimento geral da saúde das pessoas infectadas pelo SARS-CoV-2 levou ao aumento das soluções de gerenciamento de sinistros, à medida que o impacto fisiológico da pandemia aumentava os sinistros relacionados à saúde.
Desenvolvimentos recentes
- Em fevereiro de 2022, a Health Edge e a Citius Tech formaram uma parceria estratégica para fornecer serviços conjuntos de implementação e consultoria para soluções HealthEdge em administração principal, gestão de cuidados e integridade de pagamento para planos de saúde que buscam cuidados baseados em valor e operações simplificadas.
- Em dezembro de 2021, a HealthEdge Software concluiu a aquisição previamente anunciada da Well Frame Inc, uma plataforma líder em gestão de saúde digital.
Escopo do mercado global de gerenciamento de reivindicações de assistência médica
O mercado de gestão de sinistros de saúde é segmentado com base em tipo, componente, modo de entrega e usuário final. O crescimento entre esses segmentos ajudará você a analisar os segmentos de baixo crescimento nos setores e fornecerá aos usuários uma visão geral e insights valiosos do mercado para ajudá-los a tomar decisões estratégicas para identificar as principais aplicações de mercado.
Tipo
- Soluções Integradas
- Soluções autônomas
Componente
- Serviços
- Software
Modo de entrega
- Modo de entrega no local
- Modo de entrega baseado em nuvem
Usuário final
- Pagadores de assistência médica
- Prestadores de cuidados de saúde
- Outros
Análise/Insights Regionais do Mercado de Gestão de Reivindicações de Assistência Médica
O mercado de gerenciamento de reivindicações de assistência médica é analisado e insights e tendências sobre o tamanho do mercado são fornecidos por país, tipo, componente, modo de entrega e usuário final, conforme referenciado acima.
Os países abrangidos pelo relatório de mercado de gerenciamento de reivindicações de assistência médica são EUA, Canadá e México na América do Norte, Alemanha, França, Reino Unido, Holanda, Suíça, Bélgica, Rússia, Itália, Espanha, Turquia, Resto da Europa na Europa, China, Japão, Índia, Coreia do Sul, Cingapura, Malásia, Austrália, Tailândia, Indonésia, Filipinas, Resto da Ásia-Pacífico (APAC) na Ásia-Pacífico (APAC), Arábia Saudita, Emirados Árabes Unidos, África do Sul, Egito, Israel, Resto do Oriente Médio e África (MEA) como parte do Oriente Médio e África (MEA), Brasil, Argentina e Resto da América do Sul como parte da América do Sul.
A América do Norte domina o mercado de gerenciamento de reivindicações de assistência médica devido à presença de infraestrutura de assistência médica bem desenvolvida e políticas de reembolso favoráveis na região.
Espera-se que a Ásia-Pacífico cresça na maior taxa de crescimento no período previsto de 2023 a 2030 devido à crescente infraestrutura de saúde.
A seção sobre países do relatório também apresenta fatores individuais que impactam o mercado e mudanças na regulamentação do mercado doméstico, que impactam as tendências atuais e futuras do mercado. Pontos de dados como análise da cadeia de valor a montante e a jusante, tendências técnicas, análise das cinco forças de Porter e estudos de caso são alguns dos indicadores utilizados para prever o cenário de mercado para cada país. Além disso, a presença e a disponibilidade de marcas globais e seus desafios enfrentados devido à concorrência forte ou escassa de marcas locais e nacionais, o impacto de tarifas domésticas e rotas comerciais são considerados na análise de previsão dos dados do país.
Crescimento da infraestrutura de saúde Base instalada e penetração de novas tecnologias
O mercado de gestão de sinistros de saúde também oferece análises detalhadas de mercado para o crescimento de cada país nos gastos com equipamentos de capital em saúde, base instalada de diferentes tipos de produtos para o mercado de gestão de sinistros de saúde, impacto da tecnologia utilizando curvas de linha de vida e mudanças nos cenários regulatórios de saúde, e seu impacto no mercado de gestão de sinistros de saúde. Os dados estão disponíveis para o período histórico de 2011 a 2021.
Análise do cenário competitivo e da participação de mercado em gestão de sinistros de assistência médica
O cenário competitivo do mercado de gestão de sinistros de saúde fornece detalhes por concorrente. Os detalhes incluem visão geral da empresa, finanças, receita gerada, potencial de mercado, investimento em pesquisa e desenvolvimento, novas iniciativas de mercado, presença global, locais e instalações de produção, capacidades de produção, pontos fortes e fracos da empresa, lançamento de produto, abrangência e abrangência do produto e domínio da aplicação. Os dados acima são apenas referentes ao foco das empresas no mercado de gestão de sinistros de saúde.
Alguns dos principais participantes que operam no mercado de gerenciamento de reivindicações de assistência médica são:
- Athenahealth (EUA)
- Plexis Healthcare Systems Inc. (EUA)
- Cognizant (EUA)
- Oracle (EUA)
- Allscripts Healthcare LLC (EUA)
- nThrive Revenue Systems, LLC (EUA)
- eClinicalWorks (EUA)
- Context Healthcare Inc. (EUA)
- Optum, Inc. (EUA)
- Mckesson Corporation (EUA)
- Sistemas DST (EUA)
- Ram Technologies Inc. (EUA)
- General Electric (EUA)
- Health Solutions Plus (HSP) (EUA)
- Conifer Health Solutions, LLC (EUA)
- Quest Diagnostics Incorporated (EUA)
- Gebbs Healthcare Solutions (Índia)
- The SSI Group, LLC (EUA)
SKU-
Obtenha acesso online ao relatório sobre a primeira nuvem de inteligência de mercado do mundo
- Painel interativo de análise de dados
- Painel de análise da empresa para oportunidades de elevado potencial de crescimento
- Acesso de analista de pesquisa para personalização e customização. consultas
- Análise da concorrência com painel interativo
- Últimas notícias, atualizações e atualizações Análise de tendências
- Aproveite o poder da análise de benchmark para um rastreio abrangente da concorrência
Índice
1 INTRODUCTION
1.1 OBJECTIVES OF THE STUDY
1.2 MARKET DEFINITION
1.3 OVERVIEW OF GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET
1.4 CURRENCY AND PRICING
1.5 LIMITATION
1.6 MARKETS COVERED
2 MARKET SEGMENTATION
2.1 KEY TAKEAWAYS
2.2 ARRIVING AT THE GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET
2.2.1 VENDOR POSITIONING GRID
2.2.2 TECHNOLOGY LIFE LINE CURVE
2.2.3 MARKET GUIDE
2.2.4 COMPANY POSITIONING GRID
2.2.5 COMAPANY MARKET SHARE ANALYSIS
2.2.6 MULTIVARIATE MODELLING
2.2.7 TOP TO BOTTOM ANALYSIS
2.2.8 STANDARDS OF MEASUREMENT
2.2.9 VENDOR SHARE ANALYSIS
2.2.10 DATA POINTS FROM KEY PRIMARY INTERVIEWS
2.2.11 DATA POINTS FROM KEY SECONDARY DATABASES
2.3 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET: RESEARCH SNAPSHOT
2.4 ASSUMPTIONS
3 MARKET OVERVIEW
3.1 DRIVERS
3.2 RESTRAINTS
3.3 OPPORTUNITIES
3.4 CHALLENGES
4 EXECUTIVE SUMMARY
5 PREMIUM INSIGHT
5.1 PORTERS FIVE FORCES
5.2 REGULATORY STANDARDS
5.3 TECHNOLOGICAL TRENDS
5.4 CASE STUDY
5.5 VALUE CHAIN ANALYSIS
5.6 COMPANY COMPARITIVE ANALYSIS
6 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, BY OFFERING
6.1 OVERVIEW
6.2 SOFTWARE
6.2.1 INTEGRATED
6.2.2 STAND ALONE
6.3 SERVICES
6.3.1 MANAGED SERVICES
6.3.2 PROFESSIONAL SERVICES
7 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, BY DEPLOYMENT MODE
7.1 OVERVIEW
7.2 CLOUD BASED
7.3 ON-PREMISE
8 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, BY APPLICATION
8.1 OVERVIEW
8.2 MEDICAL BILLING
8.3 CLAIM PROCESSING
8.4 REVENUE CYCLE MANAGEMENT
8.5 REPORTING & SCHEDULING
8.6 PAYMENT TRACKING
8.7 OTHERS
9 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, BY END USER
9.1 OVERVIEW
9.2 HEALTHCARE PROVIDE
9.2.1 HOSPITAL
9.2.2 AMBULATORY CARE CENTER
9.2.3 PHARMACIES
9.2.4 SURGICAL CENTER
9.2.5 OTHERS
9.3 HEALTH CARE PAYER
9.3.1 PRIVATE PAYER
9.3.2 PUBLIC PAYER
9.3.3 OTHERS
9.4 INSURANCE & FINANCIAL INSTITUTION
9.5 OTHERS
10 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, BY GEOGRAPHY
10.1 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, (ALL SEGMENTATION PROVIDED ABOVE IS REPRESENTED IN THIS CHAPTER BY COUNTRY)
10.1.1 NORTH AMERICA
10.1.1.1. U.S.
10.1.1.2. CANADA
10.1.1.3. MEXICO
10.1.2 EUROPE
10.1.2.1. GERMANY
10.1.2.2. FRANCE
10.1.2.3. U.K.
10.1.2.4. ITALY
10.1.2.5. SPAIN
10.1.2.6. RUSSIA
10.1.2.7. TURKEY
10.1.2.8. BELGIUM
10.1.2.9. NETHERLANDS
10.1.2.10. NORWAY
10.1.2.11. FINLAND
10.1.2.12. SWITZERLAND
10.1.2.13. DENMARK
10.1.2.14. SWEDEN
10.1.2.15. POLAND
10.1.2.16. REST OF EUROPE
10.1.3 ASIA PACIFIC
10.1.3.1. JAPAN
10.1.3.2. CHINA
10.1.3.3. SOUTH KOREA
10.1.3.4. INDIA
10.1.3.5. AUSTRALIA
10.1.3.6. NEW ZEALAND
10.1.3.7. SINGAPORE
10.1.3.8. THAILAND
10.1.3.9. MALAYSIA
10.1.3.10. INDONESIA
10.1.3.11. PHILIPPINES
10.1.3.12. TAIWAN
10.1.3.13. VIETNAM
10.1.3.14. REST OF ASIA PACIFIC
10.1.4 SOUTH AMERICA
10.1.4.1. BRAZIL
10.1.4.2. ARGENTINA
10.1.4.3. REST OF SOUTH AMERICA
10.1.5 MIDDLE EAST AND AFRICA
10.1.5.1. SOUTH AFRICA
10.1.5.2. EGYPT
10.1.5.3. SAUDI ARABIA
10.1.5.4. U.A.E
10.1.5.5. OMAN
10.1.5.6. BAHRAIN
10.1.5.7. ISRAEL
10.1.5.8. KUWAIT
10.1.5.9. QATAR
10.1.5.10. REST OF MIDDLE EAST AND AFRICA
10.2 KEY PRIMARY INSIGHTS: BY MAJOR COUNTRIES
11 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, COMPANY LANDSCAPE
11.1 COMPANY SHARE ANALYSIS: GLOBAL
11.2 COMPANY SHARE ANALYSIS: NORTH AMERICA
11.3 COMPANY SHARE ANALYSIS: EUROPE
11.4 COMPANY SHARE ANALYSIS: ASIA PACIFIC
11.5 MERGERS & ACQUISITIONS
11.6 NEW PRODUCT DEVELOPMENT AND APPROVALS
11.7 EXPANSIONS
11.8 REGULATORY CHANGES
11.9 PARTNERSHIP AND OTHER STRATEGIC DEVELOPMENTS
12 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, SWOT & DBMR ANALYSIS
13 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, COMPANY PROFILE
13.1 ORACLE
13.1.1 COMPANY SNAPSHOT
13.1.2 REVENUE ANALYSIS
13.1.3 PRODUCT PORTFOLIO
13.1.4 RECENT DEVELOPMENT
13.2 ATHENAHEALTH
13.2.1 COMPANY SNAPSHOT
13.2.2 REVENUE ANALYSIS
13.2.3 PRODUCT PORTFOLIO
13.2.4 RECENT DEVELOPMENT
13.3 ADVANCEDMD, INC.
13.3.1 COMPANY SNAPSHOT
13.3.2 REVENUE ANALYSIS
13.3.3 PRODUCT PORTFOLIO
13.3.4 RECENT DEVELOPMENT
13.4 RXNT
13.4.1 COMPANY SNAPSHOT
13.4.2 REVENUE ANALYSIS
13.4.3 PRODUCT PORTFOLIO
13.4.4 RECENT DEVELOPMENT
13.5 VERADIGM LLC
13.5.1 COMPANY SNAPSHOT
13.5.2 REVENUE ANALYSIS
13.5.3 PRODUCT PORTFOLIO
13.5.4 RECENT DEVELOPMENT
13.6 ORIGAMI RISK
13.6.1 COMPANY SNAPSHOT
13.6.2 REVENUE ANALYSIS
13.6.3 PRODUCT PORTFOLIO
13.6.4 RECENT DEVELOPMENT
13.7 OPTUM, INC.
13.7.1 COMPANY SNAPSHOT
13.7.2 REVENUE ANALYSIS
13.7.3 PRODUCT PORTFOLIO
13.7.4 RECENT DEVELOPMENT
13.8 ECLAIMSTATUS
13.8.1 COMPANY SNAPSHOT
13.8.2 REVENUE ANALYSIS
13.8.3 PRODUCT PORTFOLIO
13.8.4 RECENT DEVELOPMENT
13.9 AVAILITY, LL
13.9.1 COMPANY SNAPSHOT
13.9.2 REVENUE ANALYSIS
13.9.3 PRODUCT PORTFOLIO
13.9.4 RECENT DEVELOPMENT
13.1 COGNIZANT
13.10.1 COMPANY SNAPSHOT
13.10.2 REVENUE ANALYSIS
13.10.3 PRODUCT PORTFOLIO
13.10.4 RECENT DEVELOPMENT
13.11 OSP
13.11.1 COMPANY SNAPSHOT
13.11.2 REVENUE ANALYSIS
13.11.3 PRODUCT PORTFOLIO
13.11.4 RECENT DEVELOPMENT
13.12 EXPERIAN INFORMATION SOLUTIONS, INC
13.12.1 COMPANY SNAPSHOT
13.12.2 REVENUE ANALYSIS
13.12.3 PRODUCT PORTFOLIO
13.12.4 RECENT DEVELOPMENT
13.13 SMART DATA SOLUTIONS
13.13.1 COMPANY SNAPSHOT
13.13.2 REVENUE ANALYSIS
13.13.3 PRODUCT PORTFOLIO
13.13.4 RECENT DEVELOPMENT
13.14 VASTEDGE INC
13.14.1 COMPANY SNAPSHOT
13.14.2 REVENUE ANALYSIS
13.14.3 PRODUCT PORTFOLIO
13.14.4 RECENT DEVELOPMENT
13.15 CHANGE HEALTHCARE
13.15.1 COMPANY SNAPSHOT
13.15.2 REVENUE ANALYSIS
13.15.3 PRODUCT PORTFOLIO
13.15.4 RECENT DEVELOPMENT
13.16 WAYSTAR
13.16.1 COMPANY SNAPSHOT
13.16.2 REVENUE ANALYSIS
13.16.3 PRODUCT PORTFOLIO
13.16.4 RECENT DEVELOPMENT
13.17 KAREO, INC
13.17.1 COMPANY SNAPSHOT
13.17.2 REVENUE ANALYSIS
13.17.3 PRODUCT PORTFOLIO
13.17.4 RECENT DEVELOPMENT
13.18 DRCHRONO INC
13.18.1 COMPANY SNAPSHOT
13.18.2 REVENUE ANALYSIS
13.18.3 PRODUCT PORTFOLIO
13.18.4 RECENT DEVELOPMENT
13.19 NXGN MANAGEMENT, LLC
13.19.1 COMPANY SNAPSHOT
13.19.2 REVENUE ANALYSIS
13.19.3 PRODUCT PORTFOLIO
13.19.4 RECENT DEVELOPMENT
13.2 THERAPYNOTES, LLC
13.20.1 COMPANY SNAPSHOT
13.20.2 REVENUE ANALYSIS
13.20.3 PRODUCT PORTFOLIO
13.20.4 RECENT DEVELOPMENT
13.21 ECLINICALWORKS
13.21.1 COMPANY SNAPSHOT
13.21.2 REVENUE ANALYSIS
13.21.3 PRODUCT PORTFOLIO
13.21.4 RECENT DEVELOPMENT
13.22 PLEXIS HEALTHCARE SYSTEMS
13.22.1 COMPANY SNAPSHOT
13.22.2 REVENUE ANALYSIS
13.22.3 PRODUCT PORTFOLIO
13.22.4 RECENT DEVELOPMENT
13.23 MCKESSON CORPORATION
13.23.1 COMPANY SNAPSHOT
13.23.2 REVENUE ANALYSIS
13.23.3 PRODUCT PORTFOLIO
13.23.4 RECENT DEVELOPMENT
13.24 RAM TECHNOLOGIES, INC
13.24.1 COMPANY SNAPSHOT
13.24.2 REVENUE ANALYSIS
13.24.3 PRODUCT PORTFOLIO
13.24.4 RECENT DEVELOPMENT
13.25 CONIFER HEALTH SOLUTIONS, LLC
13.25.1 COMPANY SNAPSHOT
13.25.2 REVENUE ANALYSIS
13.25.3 PRODUCT PORTFOLIO
13.25.4 RECENT DEVELOPMENT
13.26 THE SSI GROUP
13.26.1 COMPANY SNAPSHOT
13.26.2 REVENUE ANALYSIS
13.26.3 PRODUCT PORTFOLIO
13.26.4 RECENT DEVELOPMENT
13.27 QUEST DIAGNOSTICS INCORPORATED
13.27.1 COMPANY SNAPSHOT
13.27.2 REVENUE ANALYSIS
13.27.3 PRODUCT PORTFOLIO
13.27.4 RECENT DEVELOPMENT
13.28 GENTEM
13.28.1 COMPANY SNAPSHOT
13.28.2 REVENUE ANALYSIS
13.28.3 PRODUCT PORTFOLIO
13.28.4 RECENT DEVELOPMENT
13.29 ATHELAS INCORPORATED
13.29.1 COMPANY SNAPSHOT
13.29.2 REVENUE ANALYSIS
13.29.3 PRODUCT PORTFOLIO
13.29.4 RECENT DEVELOPMENT
13.3 CHANGE HEALTHCARE
13.30.1 COMPANY SNAPSHOT
13.30.2 REVENUE ANALYSIS
13.30.3 PRODUCT PORTFOLIO
13.30.4 RECENT DEVELOPMENT
13.31 EZCLAIM
13.31.1 COMPANY SNAPSHOT
13.31.2 REVENUE ANALYSIS
13.31.3 PRODUCT PORTFOLIO
13.31.4 RECENT DEVELOPMENT
NOTE: THE COMPANIES PROFILED IS NOT EXHAUSTIVE LIST AND IS AS PER OUR PREVIOUS CLIENT REQUIREMENT. WE PROFILE MORE THAN 100 COMPANIES IN OUR STUDY AND HENCE THE LIST OF COMPANIES CAN BE MODIFIED OR REPLACED ON REQUEST
14 CONCLUSION
15 QUESTIONNAIRE
16 RELATED REPORTS
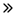
Metodologia de Investigação
A recolha de dados e a análise do ano base são feitas através de módulos de recolha de dados com amostras grandes. A etapa inclui a obtenção de informações de mercado ou dados relacionados através de diversas fontes e estratégias. Inclui examinar e planear antecipadamente todos os dados adquiridos no passado. Da mesma forma, envolve o exame de inconsistências de informação observadas em diferentes fontes de informação. Os dados de mercado são analisados e estimados utilizando modelos estatísticos e coerentes de mercado. Além disso, a análise da quota de mercado e a análise das principais tendências são os principais fatores de sucesso no relatório de mercado. Para saber mais, solicite uma chamada de analista ou abra a sua consulta.
A principal metodologia de investigação utilizada pela equipa de investigação do DBMR é a triangulação de dados que envolve a mineração de dados, a análise do impacto das variáveis de dados no mercado e a validação primária (especialista do setor). Os modelos de dados incluem grelha de posicionamento de fornecedores, análise da linha de tempo do mercado, visão geral e guia de mercado, grelha de posicionamento da empresa, análise de patentes, análise de preços, análise da quota de mercado da empresa, normas de medição, análise global versus regional e de participação dos fornecedores. Para saber mais sobre a metodologia de investigação, faça uma consulta para falar com os nossos especialistas do setor.
Personalização disponível
A Data Bridge Market Research é líder em investigação formativa avançada. Orgulhamo-nos de servir os nossos clientes novos e existentes com dados e análises que correspondem e atendem aos seus objetivos. O relatório pode ser personalizado para incluir análise de tendências de preços de marcas-alvo, compreensão do mercado para países adicionais (solicite a lista de países), dados de resultados de ensaios clínicos, revisão de literatura, mercado remodelado e análise de base de produtos . A análise de mercado dos concorrentes-alvo pode ser analisada desde análises baseadas em tecnologia até estratégias de carteira de mercado. Podemos adicionar quantos concorrentes necessitar de dados no formato e estilo de dados que procura. A nossa equipa de analistas também pode fornecer dados em tabelas dinâmicas de ficheiros Excel em bruto (livro de factos) ou pode ajudá-lo a criar apresentações a partir dos conjuntos de dados disponíveis no relatório.