Los registros médicos electrónicos se utilizaban para almacenar y recuperar datos clínicos y otros documentos ya en 1965. Con el tiempo, la mayoría de las organizaciones de atención médica han migrado de los registros médicos en papel a los electrónicos, lo que ha permitido que la idea de interoperabilidad se desarrolle y se expanda. Antes de comprender el concepto en detalle, analicemos algunos aspectos destacados sobre los registros médicos electrónicos como se muestra a continuación:

Fig.1 Beneficios de la HCE
- Mejor calidad de atención- El acceso rápido a los registros de los pacientes mediante EHR permite tratar a los pacientes de forma más eficaz. Mejoran la eficacia operativa de la práctica y al mismo tiempo ayudan con la eficacia del tratamiento. Por parte del proveedor de atención médica, la mayoría de los EHR brindan a los médicos acceso a análisis de salud que respaldan el reconocimiento de patrones, la predicción de diagnósticos y la recomendación de terapias. En lugar de depender únicamente de técnicas de prueba y error, estos análisis producen resultados generales más efectivos para los pacientes la primera vez. Los portales para pacientes, a los que los pacientes pueden acceder, les brindan acceso a datos médicos anteriores, como resultados de laboratorio y de imágenes, recetas, diagnósticos y más. Los pacientes y los médicos pueden conectarse intercambiando notas, mensajes instantáneos e incluso videollamadas.
- Eficiencia incrementada- Los médicos pueden utilizar las plantillas integradas en EHR para registrar las quejas o dificultades frecuentes de los pacientes. Estas plantillas suelen personalizarse para adaptarse a especializaciones particulares o requisitos únicos de un médico. El uso de inteligencia artificial (IA) en la plataforma EHR está aumentando. Ayuda a los médicos a realizar diagnósticos y descifrar el historial de los pacientes. Algunas empresas también han agregado una función de reconocimiento de voz para que los proveedores puedan formular preguntas a las plataformas. Para la mayoría de las instituciones sanitarias y especialidades médicas, la receta electrónica se considera ahora normal. Dependiendo de sus ubicaciones, varias organizaciones de atención médica en todo el país ahora deben emitir recetas electrónicamente. Esto reduce la prevalencia del abuso y la adicción a opioides entre las sustancias reguladas. Desde el punto de atención, las recetas se pueden transmitir electrónicamente a la farmacia. Además, este sistema permite al médico controlar cualquier posible interacción entre fármacos o alergias que pueda ocurrir o no debido al tratamiento en curso del paciente.
- Datos precisos del paciente Los archivos electrónicos se introdujeron inicialmente como reemplazo de los registros médicos en papel para hacer más accesible el almacenamiento y el acceso a la información del paciente. Aún así, también brindan otros beneficios. Un beneficio del almacenamiento de registros electrónicos es la ausencia de posibilidad de robo, pérdida, daño o alteración de datos confidenciales. Los registros digitales también pueden eliminar errores provocados por la ilegibilidad y la escritura ilegible. Los médicos pueden actualizar la información del paciente en tiempo real para proporcionar a otros proveedores de atención médica un expediente del paciente preciso y actualizado. A través de este registro electrónico se puede contactar a todos los médicos o especialistas involucrados en la atención de un paciente. La continuidad es particularmente beneficiosa ya que brinda a los médicos un historial completo del historial médico del paciente, lo cual es especialmente importante cuando un paciente cambia de proveedor o consulta a un nuevo médico.
- Mejora de ingresos- Toda empresa tiene como objetivo aumentar los ingresos. Lo mismo ocurre frecuentemente con las empresas de atención médica. EHR ofrece capacidades de facturación y pagos que ayudan a administrar los ingresos y garantizar los pagos. Las reclamaciones que contienen errores o fallas de codificación se pueden limpiar automáticamente para evitar rechazos. Esta función ayuda a acelerar los reembolsos sin perder ni retrasar los reclamos al aumentar el porcentaje de reclamos de seguro aceptados la primera vez. EHR también facilita que los médicos registren cada detalle de la visita de un paciente, lo que facilita el respaldo de afirmaciones específicas. Las agencias gubernamentales ofrecen recompensas financieras a los médicos que instalen y utilicen sistemas EHR. Las organizaciones pueden ganar decenas de miles de dólares instalando una solución reconocida y cumpliendo los requisitos para un uso significativo.
- Características adicionales- A medida que crecen los consultorios médicos, el software EHR de terceros puede desarrollarse y ampliarse para incorporar a más pacientes. Cuando los consultorios deciden unirse a un consultorio grupal o a una organización de atención responsable, los EHR basados en la nube pueden integrar poblaciones de pacientes. EHR es fácilmente accesible gracias al acceso en línea. Los usuarios de EHR administrados por terceros pueden iniciar sesión y acceder a sus datos desde cualquier ubicación con acceso a Internet. Estas plataformas permiten la colaboración de los proveedores y permiten a los pacientes participar en su atención. La accesibilidad permite a los profesionales de la salud abordar las consultas y preocupaciones de los pacientes desde cualquier lugar. Los sistemas EHR se adaptan a los requisitos específicos de una práctica porque cada práctica es única. El flujo de trabajo de una consulta se puede personalizar utilizando un paquete EHR, lo que hace que cambiar a un nuevo sistema sea muy sencillo.
La discusión anterior apunta directa e indirectamente a las ventajas de un sistema de salud interoperable. El sistema de historia clínica electrónica se enmarca en la ampliación de la interoperabilidad sanitaria. El intercambio electrónico de datos de pacientes entre varios sistemas EHR y proveedores de atención médica es posible gracias a los registros médicos electrónicos (EHR) interoperables. La simplicidad con la que los médicos pueden tratar a sus pacientes aumenta gracias a la interoperabilidad de la atención sanitaria, y también puede ayudar a los pacientes a navegar por el entorno sanitario. Aunque la interoperabilidad puede ser el núcleo de los registros médicos electrónicos, existen diferentes niveles en los que una organización de atención médica puede comunicarse con quienes brindan atención. Dado que su objetivo es mejorar los resultados y la seguridad de los pacientes mediante una mejor comunicación sanitaria, la interoperabilidad de los EHR es crucial. Los profesionales médicos pueden tratar a los pacientes en cualquier punto de atención dentro de su red lo mejor que puedan porque la interoperabilidad proporciona acceso a los datos clínicos independientemente de la ubicación del cuidador. Esto es cierto incluso si los datos se originan fuera del sistema de salud. La interoperabilidad de los EHR hace posible mejores flujos de trabajo, menos incertidumbre y el intercambio de datos entre los sistemas de EHR y las partes interesadas en la atención médica. Al final, un entorno interoperable mejora la prestación de atención sanitaria al hacer que los datos apropiados sean accesibles a las personas adecuadas en el momento adecuado.
Cuando en 2009 se aprobó la Ley Estadounidense de Recuperación y Reinversión, que proporcionó 19.200 millones de dólares para tecnología de la información sanitaria para ayudar a los hospitales y consultorios médicos a implementar registros médicos electrónicos en sus operaciones diarias, esto se fortaleció aún más. Para comunicar, interpretar y utilizar datos de forma coherente a través de la interoperabilidad, las organizaciones sanitarias ahora pueden acceder y utilizar una variedad de aplicaciones de información sanitaria. Al permitir el acceso a los datos dentro y a través de fronteras organizacionales, regionales y nacionales, las arquitecturas de intercambio de datos de salud, las interfaces de aplicaciones y los estándares permiten una movilidad fluida de la información para maximizar la salud de tantas poblaciones como sea posible a nivel internacional.
En un artículo reciente, la Sociedad de Sistemas de Gestión e Información de Atención Médica (HIMSS) afirmó que ahora se utilizan cuatro niveles de interoperabilidad dentro de las empresas de atención médica. Estos niveles constan de:

Fig.2: Cuatro niveles de interoperabilidad en los sistemas sanitarios
- Fundacional (Nivel 1): Establece los criterios de interconectividad necesarios para que un sistema o aplicación comparta datos de forma segura en el nivel fundamental (Nivel 1). El grado más bajo de interoperabilidad se conoce como transporte fácil. Los datos se transportan de forma segura de un sistema o dispositivo a otro sin ser interpretados ni colocados en un formato específico. Por ejemplo, una enfermera podría ingresar manualmente la información de un archivo PDF de los resultados de laboratorio más recientes de un paciente en el historial médico del paciente.
- Estructural (Nivel 2): Especifica cómo se organiza y formatea el intercambio de datos, incluido cómo se interpretan los campos de datos. Todos los datos se estandarizan a un formato específico cuando se logra la interoperabilidad estructural, o transporte estructurado, para que varios sistemas o dispositivos puedan interpretarlos. Estos datos están organizados en un orden específico para permitir que el sistema receptor reconozca campos de datos particulares automáticamente. Los registros pueden ser consistentes, consolidados y moverse fácilmente entre sistemas, gracias a la interoperabilidad estructural que ofrecen estándares de datos como FHIR y HL7.
- Semántica (Nivel 3): Proporciona modelos subyacentes comunes y codificación de los datos, utilizando elementos de datos con definiciones establecidas de conjuntos de valores fácilmente accesibles y vocabularios de codificación, brindando a los usuarios una comprensión y un significado compartidos. El intercambio de datos entre sistemas con estructuras de datos completamente distintas se realiza en el nivel semántico de interoperabilidad, también conocido como transporte semántico. Un ejemplo sencillo lo proporcionan los sistemas de imágenes, que admiten una variedad de formatos de imágenes DICOM y no DICOM especializados. Independientemente del formato o fuente original de la imagen, la interoperabilidad semántica permite la transferencia, interpretación e incorporación de imágenes entre diferentes sistemas. Sin embargo, dado que los sistemas presentan la misma información de muchas maneras, decidir qué datos recopilar y transmitir puede resultar un desafío. Debido a esto, algunos profesionales sostienen que se necesitará inteligencia artificial para lograr una interoperabilidad semántica completa.
- Organizacional (Nivel 4): Las cuestiones de gobernanza, políticas, sociales, legales y administrativas se incluyen en consideraciones organizacionales (Nivel 4) para ayudar con una comunicación y uso de datos seguro, fluido y oportuno tanto dentro como entre organizaciones, entidades y personas. Estos elementos permiten procedimientos y flujos de trabajo del usuario final que están integrados, compartidos y basados en la confianza. El flujo fluido de datos entre distintas organizaciones con diversos criterios, políticas y propósitos se conoce como interoperabilidad organizacional. Se requieren innovaciones en gobernanza, políticas y tecnología para garantizar que se logren flujos de trabajo integrados, seguridad y consentimiento entre varias partes en este nivel de interoperabilidad. Sin embargo, otros expertos sostienen que la interoperabilidad organizacional, más que la interoperabilidad semántica, representa el nivel máximo de interoperabilidad.
Data Bridge Market Research analiza que se espera que el mercado de soluciones de interoperabilidad sanitaria alcance los 139,93 millones de dólares para el año 2029, con una tasa compuesta anual del 8,40% durante el período previsto. Los avances en la tecnología de software amplían las oportunidades rentables para los actores del mercado en el período previsto de 2022 a 2029. Además, un gran énfasis en la racionalización de los flujos de trabajo de imágenes ampliará aún más la futura tasa de crecimiento del mercado de soluciones de interoperabilidad sanitaria. Los "proveedores de atención médica" representan el mayor segmento de usuarios finales en el mercado de soluciones de interoperabilidad de atención médica debido a la presencia de mandatos gubernamentales y al aumento de los costos de atención médica. América del Norte domina el mercado de soluciones de interoperabilidad sanitaria debido a la sólida base de instalaciones sanitarias y la presencia de importantes actores clave dentro de la región. Se espera que Asia-Pacífico experimente un crecimiento significativo durante el período previsto de 2022 a 2029 debido al aumento de las iniciativas gubernamentales en materia de eSalud, el aumento del turismo médico y la creciente demanda de atención sanitaria de calidad en la región. Algunos de los principales actores que operan en el mercado de soluciones de interoperabilidad sanitaria son Allscripts Healthcare, LLC, Cerner Corporation, Epic Systems Corporation, Infor, iNTERFACEWARE Inc., InterSystems Corporation, Jitterbit, NXGN Management, LLC, Koninklijke Philips NV, ViSolve Inc., Orion Grupo de empresas de salud, OSP Labs, AM HEALTHCARE TECHNOLOGY, Deevita LLC, GENERAL ELECTRIC COMPANY e IBM entre otras.
Para saber más sobre el estudio, visite: https://www.databridgemarketresearch.com/reports/global-healthcare-interoperability-solutions-market
Discusión conceptual:
Siempre ha sido difícil acceder y compartir datos de salud de forma segura. Los datos de salud son confidenciales y necesitan un alto nivel de privacidad y seguridad, lo que hace que compartirlos sea un desafío. Sin embargo, no tener acceso a él cuando sea necesario podría tener graves consecuencias. La falta de interoperabilidad puede causar que se malinterpreten las necesidades de salud de una población o de un individuo, lo que resulta en resultados deficientes y tratamientos más costosos. Para simplificar, a continuación se muestran ejemplos de interoperabilidad sanitaria:
- En sus teléfonos móviles, los consumidores pueden adquirir seguros y servicios de atención sanitaria.
- Una aplicación web o móvil optimiza la experiencia del paciente durante todo el recorrido del cliente y permite opciones más informadas mientras busca, obtiene y paga la atención.
- Los tomadores de decisiones podrán realizar un seguimiento de su uso rutinario de EPP y tener información precisa durante emergencias, como pandemias, gracias al ingreso regular de datos estandarizados en una aplicación para monitorear el inventario de equipos de protección personal por parte de redes hospitalarias, proveedores y reservas de emergencia.
- El intercambio de documentos se realiza a través de repositorios federados.
- A través de API basadas en estándares, Medicare Advantage, Medicaid y el Programa de seguro médico para niños FFS, la atención administrada de Medicaid y el Programa de seguro médico para niños y los QHP en los FFE pueden acceder a los reclamos de atención médica y a los datos clínicos de los pacientes.
- Los pagadores pueden comunicarse con sus miembros por correo electrónico, SMS, portales en línea y publicar mediante una plataforma omnicanal.
- Los pagadores responden a las solicitudes intercambiando datos de pacientes desde sus sistemas.
- En los portales de pacientes, los pacientes pueden acceder a sus registros médicos electrónicos o EMR.
- Los hospitales notifican a otros proveedores de atención médica sobre eventos como la admisión, el alta y el traslado.
- Para que los médicos puedan acceder a la información de los pacientes cuando lo deseen, incluso en sus teléfonos móviles, una empresa de atención sanitaria guarda los datos de los pacientes desde una aplicación de gestión de enfermedades crónicas en servidores privados virtuales.
- La información de salud de un paciente se comparte a través de una aplicación de salud mental con el EHR/EMR de sus proveedores de atención médica.
En el contexto de la atención sanitaria, la interoperabilidad se refiere a la integración y el uso rápidos y seguros de datos sanitarios electrónicos para mejorar los resultados de salud individuales y poblacionales. La interoperabilidad y el intercambio de datos serán cada vez más importantes para brindar una atención sanitaria ejemplar a medida que las poblaciones de todo el mundo envejecen y las personas viven más tiempo. Según la Agencia para la Investigación y la Calidad de la Atención Médica de Estados Unidos, al menos dos trastornos físicos o mentales crónicos afectan a dos de cada tres personas mayores.
Aproximadamente el 66% de los costos de atención médica en EE. UU. se atribuyen actualmente al tratamiento de pacientes con numerosas enfermedades crónicas. La interoperabilidad de los datos sanitarios beneficia a las empresas del sector sanitario, además de ayudar a los médicos y otros profesionales sanitarios a obtener una imagen más completa de sus pacientes. Los planes de salud conocerían mejor sus tasas de utilización y la demanda de servicios si los sistemas de información de salud estuvieran más interconectados. El acceso a datos demográficos permitiría a los proveedores de servicios gubernamentales identificar tendencias y abordar las necesidades de sus electores.
Además, las empresas de ciencias biológicas podrían utilizar conjuntos de datos sustanciales para facilitar una investigación más rápida y precisa. Una mejor interoperabilidad permitiría a las empresas dejar de pensar en las personas como pacientes un día, como miembros del plan de salud el siguiente y como usuarios de aplicaciones el siguiente. En cambio, los tomadores de decisiones de la industria podrían comenzar a examinar cómo las personas obtienen y utilizan la información de salud, independientemente de su fuente, para promover mejores modelos de servicio, buscar una mayor seguridad del paciente y mejorar las experiencias de los clientes a los que atienden. Los consumidores modernos tienen altos estándares con respecto al acceso a la información y muchos anticipan cada vez más tener un acceso fácil y constante a sus registros de salud y atención. Para facilitar el intercambio fluido y seguro de información sanitaria electrónica, varias instituciones sanitarias están creando intercambios de información sanitaria (HIE), redes especializadas que dependen de tecnologías compatibles. Aunque la adopción de los EHR fue un primer paso positivo en el desarrollo de las HIE, aún quedan numerosos obstáculos por resolver antes de que la interoperabilidad alcance el nivel necesario para aprovechar todos los beneficios de las HIE. Estos desafíos/restricciones/deméritos/desventajas incluyen:
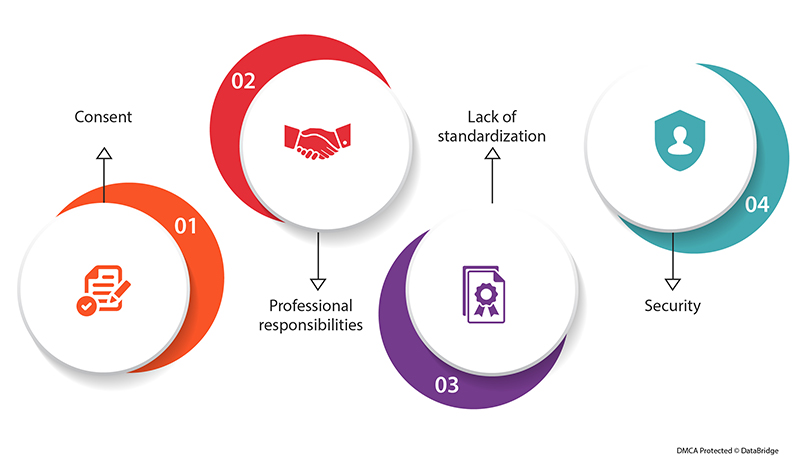
Fig.3: Desafíos futuros de la interoperabilidad de los registros médicos electrónicos
- Consentir: No siempre es obvio cuándo se requiere el consentimiento del paciente o en qué grado, debido al desarrollo de sistemas de salud digitales que permiten que la información de salud fluya libremente de un proveedor a otro. Tiene sentido que las organizaciones sanitarias sean cautelosas en esta situación y opten por no revelar información.
- Responsabilidades profesionales: Las personas deben aprender a utilizar las nuevas herramientas de mantenimiento de registros a medida que se introducen. Dado que los sistemas EHR con frecuencia respaldan las operaciones administrativas y de facturación mejor que las necesidades de los médicos, los profesionales de la salud suelen ser cautelosos con los nuevos sistemas.
- Falta de estandarización: Muchos proveedores y sistemas de atención médica utilizan sistemas EHR personalizados que pueden ser difíciles de convertir a un formato estándar y compartir con otros, a pesar de que los formatos de registro estándar como FHIR y HL7 son cada vez más frecuentes y las nuevas regulaciones presionan a los proveedores de EHR para que proporcionen API que admitan la interoperabilidad.
- Seguridad: Con el aumento de los ataques de ciberseguridad a los sistemas sanitarios, puede resultar complicado para las empresas sanitarias lograr un equilibrio entre el requisito de privacidad del paciente y la necesidad de proteger la información crítica.
Las partes interesadas pueden esperar mucho del escenario de interoperabilidad en el futuro próximo. Para todas las partes involucradas, la interoperabilidad sanitaria tiene mucho que ofrecer. Es un punto de inflexión para la atención que brinda y su efectividad general, que es lo más importante. Aunque lo primero es lo primero. Todos, desde los pacientes hasta las aseguradoras, deberían saber lo que significa. La discusión al respecto es la siguiente:
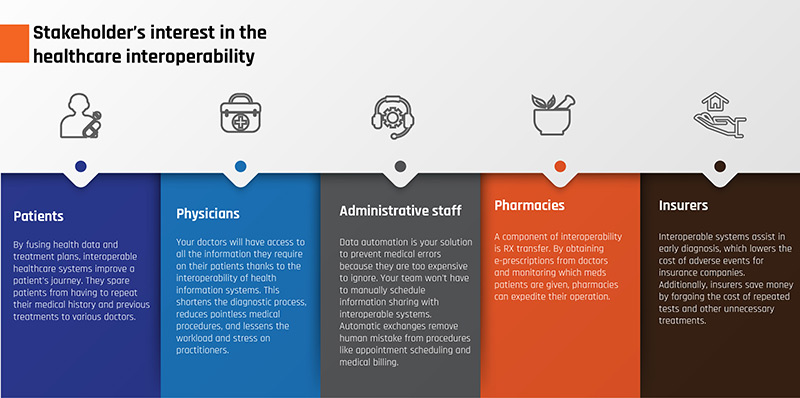
Fig.4: Interés de las partes interesadas en la interoperabilidad sanitaria
- Pacientes- Al fusionar datos de salud y planes de tratamiento, los sistemas de atención médica interoperables mejoran el viaje del paciente. Evitan que los pacientes repitan su historial médico y tratamientos anteriores a varios médicos.
- Médicos- Tus médicos tendrán acceso a toda la información que necesiten sobre sus pacientes gracias a la interoperabilidad de los sistemas de información sanitaria. Esto acorta el proceso de diagnóstico, reduce los procedimientos médicos inútiles y disminuye la carga de trabajo y el estrés de los profesionales.
- Personal administrativo- La automatización de datos es su solución para prevenir errores médicos porque son demasiado costosos para ignorarlos. Su equipo no tendrá que programar manualmente el intercambio de información con sistemas interoperables. Los intercambios automáticos eliminan los errores humanos en procedimientos como la programación de citas y la facturación médica.
- Farmacias- Un componente de la interoperabilidad es la transferencia RX. Al obtener recetas electrónicas de los médicos y monitorear los medicamentos de los pacientes, las farmacias pueden acelerar sus operaciones.
- Aseguradoras- Los sistemas interoperables ayudan en el diagnóstico temprano, lo que reduce el costo de los eventos adversos para las compañías de seguros. Además, las aseguradoras ahorran dinero al renunciar al costo de pruebas repetidas y otros tratamientos innecesarios.
La oportunidad financiera que tiene cada negocio depende de las habilidades que tenga. Sin embargo, para habilitar esas capacidades, debe existir un núcleo fundamental. A medida que el mercado crece y las soluciones que se pueden encontrar y construir a partir de él se vuelven más sólidas, esa plataforma fundamental seguirá desarrollándose. Cada organización deberá establecer su caso de negocio para determinar los beneficios de la interoperabilidad en la atención sanitaria, dados los factores y condiciones específicos que son particulares de esa organización. Las organizaciones también deben ser conscientes de que no pueden hacer todo esto a la vez, o tal vez nunca, por lo que es esencial centrarse en las capacidades que tendrán el impacto más significativo.
El futuro de la interoperabilidad en la atención sanitaria:
El sector sanitario está muy avanzado en el intercambio automatizado de datos. Los proveedores están aprovechando con entusiasmo el poder de los datos compartidos gracias a FHIR y las nuevas iniciativas de interoperabilidad HIMSS. Sin embargo, todavía existen barreras importantes para la implementación. Por ejemplo, algunos proveedores luchan con la transferencia segura de datos, mientras que otros no están seguros de cómo estandarizar la interoperabilidad. Las partes interesadas esperan adoptar pronto soluciones sanitarias innovadoras e interoperables para superar estos desafíos. Además de ELLA, la atención se centra ahora en:
- API de atención médica- Las API simplifican que los proveedores de atención médica logren la interoperabilidad del software interno y entre organizaciones. Pregonan tiempos de implementación más rápidos y ofrecen a los pacientes acceso sin complicaciones a registros médicos, resultados de laboratorio y otra información. Por este motivo, las API de FHIR pronto se incorporarán a todas las plataformas sanitarias. También crean un estándar uniforme para todos los sistemas, lo que facilita las integraciones de terceros.
- Inteligencia artificial- Los sistemas de inteligencia artificial pueden procesar el creciente volumen de formularios de pacientes, notas clínicas y registros médicos gracias al aprendizaje automático, que es su núcleo. De esta manera pueden abordar la mayoría de las dificultades de interoperabilidad sanitaria relacionadas con el manejo de datos. Además, los sistemas de inteligencia artificial proporcionan información actualizada, independientemente de la fuente de los datos.
- cadena de bloques- La seguridad es crucial, especialmente cuando se transfiere mucha información privada. Blockchain es un método para hacerlo más seguro. Este enfoque demuestra el potencial sin explotar para proteger los datos de HCE de partes no autorizadas mientras se transfieren entre sistemas. Además, blockchain puede reducir el riesgo de fraude de datos al transferir EHR con otras partes interesadas o dentro de su clínica.
La estandarización de la entrada de datos será crucial para la interoperabilidad de los sistemas de información médica en el futuro. Todos los actores deben trabajar para crear un estándar que simplifique la extracción de datos de pacientes, brindando a las organizaciones la información más pertinente y reciente. Otro paso a dar es centralizar estos datos en toda la industria de la salud. Para 2040, todas las empresas de atención médica contemporáneas pueden verse obligadas a adoptar una interoperabilidad radical, donde la información de salud unificada de cada persona será accesible para fines terapéuticos y de investigación. Las iniciativas pertinentes del gobierno de EE. UU. tienen como objetivo mejorar la coordinación y gestión, la calidad de la atención, la seguridad y los resultados del paciente, la privacidad y seguridad del paciente, la productividad del personal, la eficacia operativa, el intercambio de conocimientos, la investigación médica, las tasas de error médico, los costos de atención médica y la salud general de la población. Siempre habrá necesidad de nuevos sistemas de software para comunicarse entre sí. La interoperabilidad y otras mejoras posibles gracias a las API son esenciales para las organizaciones que desean satisfacer la demanda de los pacientes de acceso a los registros médicos, realizar la transición a una atención basada en el valor y utilizar plenamente la analítica.
Data Bridge Market Research analiza que el mercado de interoperabilidad sanitaria exhibirá una tasa compuesta anual de alrededor del 12,75% para el período previsto de 2021-2028. El creciente enfoque en la prestación de atención centrada en el paciente, el mayor uso de software de registros médicos electrónicos (EHR) por parte de los proveedores de atención médica y el escenario de reembolso favorable en los mercados maduros y desarrollados son los principales factores atribuibles al crecimiento del mercado de interoperabilidad de la atención médica. El mercado de interoperabilidad sanitaria se segmenta según el tipo, tipo de software, tipo de modelo, nivel de interoperabilidad, implementación, aplicación y usuarios finales. Los principales actores cubiertos en el informe del mercado de interoperabilidad sanitaria son InterSystems Corporation, el grupo de empresas Orion Health, Allscripts Healthcare LLC, Infor., Cerner Corporation, iNTERFACEWARE Inc., NXGN Management, LLC., OSPLabs, Epic Systems Corporation., Koninklijke Philips NV , Corepoint Health, Oracle, MuleSoft, LLC, Summit Healthcare Services, Inc. e IBM, entre otros actores nacionales y globales.
Para saber más sobre el estudio, visite: https://www.databridgemarketresearch.com/reports/global-healthcare-interoperability-market











